1. ĐỊNH NGHĨA
Lupus ban đỏ hệ thống là bệnh lý của mô liên kết có tổn thương nhiều cơ quan do hệ thống miễn dịch của cơ thể bị rối loạn, đặc trưng bởi sự có mặt của kháng thể kháng và nhiều tự kháng thể khác. Các cơ quan thường bị tổn thương bao gồm khớp, da, thận, tế bào máu, tim, phổi, thần kinh…
2. NGUYÊN NHÂN
Cho đến nay, nguyên nhân gây bệnh và cơ chế bệnh sinh chính xác của lupus ban đỏ hệ thống chưa được biết rõ. Cơ chế bệnh sinh của bệnh là một quá trình phức tạp với sự tham gia của nhiều yếu tố như di truyền, miễn dịch thể dịch, miễn dịch tế bào và yếu tố môi trường. Một số gen quy định phức hợp kháng nguyên phù hợp tổ chức như HLADR2,3,8, các gen mã hóa bổ thể C1q, C2, C4 và một số cytokin có liên quan đến tỷ lệ mắc bệnh cao.
3. CHẨN ĐOÁN
3.1. Lâm sàng: chủ yếu gặp thể bán cấp
− Tỉ lệ mắc bệnh nữ: nam= 9:1, chủ yếu ở độ tuổi 20-30.
− Khởi phát: Đa số bắt đầu từ từ, tăng dần với sốt dai dẳng không rõ nguyên nhân, đau khớp hoặc viêm khớp với biểu hiện tương tự trong bệnh viêm khớp dạng thấp. Có một số yếu tố thuận lợi khởi phát bệnh: nhiễm trùng, chấn thương, stress, thuốc…
− Toàn phát: tổn thương nhiều cơ quan:
+ Toàn thân: sốt dai dẳng kéo dài, mệt mỏi, gầy sút.
+ Cơ xương khớp: đau hoặc viêm các khớp với biểu hiện tương tự trong bệnh viêm khớp dạng thấp song hiếm khi biến dạng khớp; đau cơ. Một số hiếm trường hợp có hoại tử xương (thường gặp hoại tử vô mạch đầu trên xương đùi).
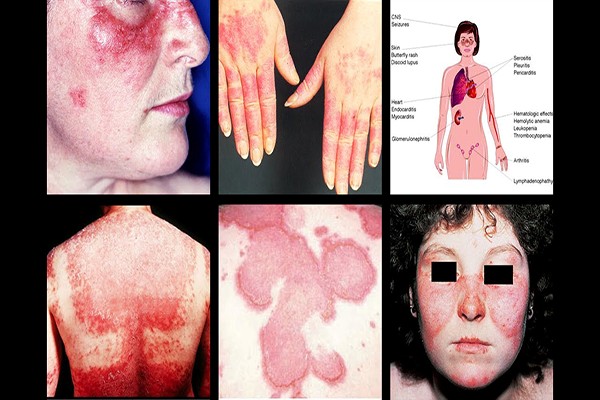
+ Da niêm mạc: ban đỏ hình cánh bướm ở mặt (rất thường gặp), ban dạng đĩa (gặp trong thể mạn tính), nhạy cảm với ánh sáng (cháy, bỏng, xạm da sau khi tiếp xúc với ánh nắng), loét niêm mạc miệng, niêm mạc mũi, rụng tóc, viêm mao mạch dưới da..
+ Máu và cơ quan tạo máu: thiếu máu do viêm, thiếu máu huyết tán, chảy máu dưới da (do giảm tiểu cầu), lách to, hạch to.
+ Thần kinh tâm thần: rối loạn tâm thần, động kinh…
+ Tuần hoàn, hô hấp: thường gặp các triệu chứng tràn dịch màng tim, màng phổi, tăng áp lực động mạch phổi, viêm phổi kẽ. Các triệu chứng hiếm gặp: viêm cơ tim, viêm nội tâm mạc , hội chứng Raynaud, viêm tắc động mạch, tĩnh mạch…
+ Thận: rất thường gặp: protein niệu, tế bào trụ niệu, hội chứng thận hư, viêm cầu thận…
+ Gan: cổ trướng, rối loạn chức năng gan (hiếm gặp).
+ Mắt: giảm tiết nước mắt (Hội chứng Sjogren), viêm giác mạc, viêm kết mạc, viêm võng mạc.
3.2. Cận lâm sàng
− Các xét nghiệm không đặc hiệu: tế bào máu ngoại vi (giảm hồng cầu, giảm bạch cầu, giảm tiểu cầu), tốc độ lắng máu tăng, điện di huyết thanh ( globulin tăng), tìm thấy phức hợp miễn dịch trong máu, phản ứng BW (+) giả…
− Các xét nghiệm đặc hiệu: kháng thể kháng nhân (ANA), kháng thể kháng Ds-DNA, kháng thể chống các kháng nguyên hòa tan, kháng thể kháng hồng cầu, kháng lympho bào, kháng tiểu cầu…, giảm bổ thể, giảm tỉ lệ lympho bào so với tế bào B.
− Sinh thiết các cơ quan tổn thương:
+ Sinh thiết da: lắng đọng globulin miễn dịch IgM, IgG và bổ thể thành một lớp thượng bì và trung bì của da (+70%).
+ Thận: viêm cầu thận, dày màng đáy do lắng đọng IgG, IgM và bổ thể.
+ Màng hoạt dịch khớp: tổn thương gần tương tự viêm khớp dạng thấp.
3.3. Chẩn đoán xác định
Áp dụng tiêu chuẩn của Hội Thấp học Mỹ ACR 1982 (bổ sung và điều chỉnh năm 1997), gồm 11 yếu tố:
− Ban đỏ hình cánh bướm ở mặt.
− Ban đỏ dạng đĩa ở mặt và than.
− Nhạy cảm với ánh sang.
− Loét miệng hoặc mũi họng.
− Viêm khớp và đau khớp không có phá hủy khớp.
− Viêm đa màng: màng phổi, màng tim.
− Tổn thương thận: protein niệu > 500mg/24 giờ hoặc 3+ (10 thông số nước tiểu) hoặc có trụ tế bào (hồng cầu, hemoglobin, trụ hạt, tế bào ống thận hoặc hỗn hợp).
− Tổn thương thần kinh: co giật hoặc các rối loạn tâm thần không do thuốc và các nguyên nhân khác như rối loạn điện giải, tăng urê máu, nhiễm toan ceton…
− Rối loạn về máu: (a) Thiếu máu huyết tán có tăng hồng cầu lưới, hoặc
(b) Giảm bạch cầu < 4.000/mm3, hoặc (c) Giảm bạch cầu lympho < 1.500/mm3, hoặc
(d) Giảm tiểu cầu < 100.000/mm3 không do thuốc.
− Rối loạn về miễn dịch:
+ Kháng thể kháng Ds-DNA (+), hoặc
+ Kháng thể kháng Sm (+), hoặc
+ Kháng thể kháng phospholipids (+) căn cứ vào: tăng kháng thể kháng cardiolipin loại IgM hoặc IgG, lupus anticoagulant (+), test huyết thanh giang mai dương tính giả > 6 tháng có kiểm chứng test cố định Treponema Pallidum.
− Kháng thể kháng nhân: hiệu giá cao theo tiêu chuẩn của phòng xét nghiệm và không do sử dụng các thuốc trong danh mục gây ra hội chứng giả Lupus.
Chẩn đoán xác định khi có từ 4 yếu tố trở lên
Gần đây, năm 2012, những trung tâm cộng tác quốc tế về lupus hệ thống năm (Systemic International Collaborating Clinics – SLICC 2012) đã đưa ra tiêu chuẩn chẩn đoán bệnh Lupus ban đỏ hệ thống gồm:
1. Tiêu chuẩn lâm sàng 2. Tiêu chuẩn miễn dịch
1. Lupus da cấp 1. ANA
2. Lupus da mạn 2. Anti-DNA
3. Loét miệng hay mũi 3. Anti-Sm
4. Rụng tóc không sẹo 4. KT Antiphospholipid
5. Viêm khớp 5. Giảm bổ thể (C3, C4)
6. Viêm thanh mạc 6. Test Coombs trực tiếp
7. Thận (Không được tính khi có
8. Thần kinh sự tồn tại của thiếu máu
9. Thiếu máu tan huyết tan huyết)
10. Giảm bạch cầu
11. Giảm tiểu cầu (<100.000/mm3)
Chẩn đoán lupus ban đỏ hệ thống khi có ≥ 4 tiêu chuẩn (có ít nhất một tiêu chuẩn lâm sàng và một tiêu chuẩn cận lâm sàng) hoặc bệnh thận lupus được chứng minh trên sinh thiết kèm với ANA hoặc anti-DNA.
3.4. Phân loại thể
− Thể cấp: tổn thương nhiều nội tạng và nặng.
− Thể mạn: ít tổn thương nội tạng, biểu hiện ngoài da nhẹ.
− Thể bán cấp: trung gian giữa hai thể trên.
− Thể hỗn hợp: hội chứng Sharp: thể bệnh hỗn hợp giữa lupus và xơ cứng bì, có các triệu chứng: viêm nhiều khớp, hội chứng Raynaud, ngón tay hình khúc dồi, hẹp thực quản, viêm đa.
3.5. Chẩn đoán phân biệt
− Thấp khớp cấp.
− Các bệnh thuộc nhóm bệnh mô liên kết khác: Viêm khớp dạng thấp, xơ cứng bì toàn thể, viêm đa cơ, viêm da cơ…
− Các bệnh lí của hệ tạo máu: suy tủy, xuất huyết giảm tiểu cầu các nguyên nhân khác.
− Các bệnh lí thận, tim, phổi mạn tính do các nguyên nhân khác.
4. ĐIỀU TRỊ
4.1. Nguyên tắc chung
− Đánh giá mức độ nặng của bệnh.
− Điều trị bao gồm: giai đoạn tấn công, củng cố và duy trì.
− Cân nhắc cẩn thận giữa tác dụng mong muốn và tác dụng phụ của mỗi loại thuốc.
4.2. Điều trị cụ thể
− Thuốc kháng viêm không steroid: trong các trường hợp lupus kèm viêm đau khớp, sốt và viêm nhẹ các màng tự nhiên nhưng không kèm tổn thương các cơ quan lớn.
Nên tránh dùng ở các bệnh nhân viêm thận đang hoạt động.
− Hydroxychloroquine 200mg/ngày đáp ứng tốt với các trường hợp có ban, nhạy cảm với ánh sáng, đau hoặc viêm khớp, biến chứng ở mắt rất hiếm (theo dõi: khám mắt 1 lần/năm).
− Liệu pháp glucocorticoid: dùng đường toàn thân.
Chỉ định: lupus ban đỏ có đe dọa tính mạng như có tổn thương thần kinh, giảm tiểu cầu, thiếu máu huyết tán hoặc lupus ban đỏ không đáp ứng với các biện pháp điều trị bảo tồn.
Liều dùng:
+ 1-2mg/kg đường uống. Khi bệnh kiểm soát tốt, giảm liều prednisolone 10% mỗi 7-10 ngày.
+ Dùng methylprednisolone đường tĩnh mạch 500mg mỗi 12 giờ trong 3-5 ngày được dùng trong các trường hợp tổn thương thận tiến triển nhanh, tổn thương thần kinh nặng và giảm tiểu cầu nặng. Sau đó chuyển sang dùng corticoid bằng đường uống và giảm liều tương tự như trên.
− Liệu pháp dùng các thuốc ức chế miễn dịch khác:
Chỉ định: Lupus ban đỏ thể nặng có khả năng đe dọa tính mạng như viêm cầu thận cấp nặng, có tổn thương thần kinh, giảm tiểu cầu và thiếu máu huyết tán hoặc lupus
không đáp ứng với corticoid hoặc xuất hiện tác dụng phụ nặng của corticoid.
Liều dùng: có nhiều loại thuốc có thể sử dụng đơn độc hoặc phối hợp với nhau, hoặc với corticoid.
+ Cyclophosphamide: 0,5- 1g/m2 da, đường tĩnh mạch 3-4 tuần/ lần trong 6-7 tháng hoặc 1,0-5,0 mg/kg/ngày đường uống. Cần phối hợp với mesna (mercapto – ethanesulphonic acid) để dự phòng biến chứng tại bàng quang.
+ Dapsone 100mg/ngày (ít sử dụng).
+ Azathioprine (2-2,5mg/kg/ngày), mycophenolate mofetil (500-1500mg), đây là nhóm thuốc hiện đang được ưa chuộng vì ít tác dụng phụ, hiệu quả cao, thích hợp với các phụ nữ còn độ tuổi sinh đẻ, tuy nhiên giá thành tương đối cao.
+ Methotrexate 7,5-20 mg/tuần.
+ Các thuốc khác: leflunomide, liệu pháp hormon, thalidomide, truyền tĩnh mạch immunoglobulin liều cao…
+ Chế phẩm sinh học: rituximab (mab Thera) là thuốc ức chế tế bào B với liều mỗi năm một lần gồm hai đợt mỗi đợt truyền hai lần cách nhau hai tuần với liều 500-1000mg/lần. Cần sàng lọc lao, viêm gan và các bệnh nhiễm khuẩn nặng trước khi điều trị sinh học cho bệnh nhân lupus ban đỏ hệ thống.
4.3. Điều trị không dùng thuốc
Chủ yếu là đối với thể nhẹ, bao gồm: nghỉ ngơi, tránh tiếp xúc trực tiếp với ánh sáng, dự phòng nhiễm khuẩn, giáo dục bệnh nhân hiểu rõ về bệnh.
Một số trường hợp tổn thương suy thận nặng có thể phải lọc máu hoặc ghép thận.
5. TIẾN TRIỂN- BIẾN CHỨNG
5.1. Tiến triển
− Thể cấp: tiến triển nhanh và tử vong sau vài tháng.
− Thể mạn: tiến triển chậm, tiên lượng tốt.
− Thể bán cấp: tiến triển từng đợt, ngày càng nặng dần. Bệnh nặng thêm nếu có thai, nhiễm khuẩn, chấn thương, phẫu thuật, stress, lạm dụng thuốc. Thời gian sống trung bình 5 – 10 năm.
− Hội chứng Sharp: ít biểu hiện ở nội tạng nên tiên lượng tốt hơn.
5.2. Biến chứng
Nhiễm trùng cơ hội, suy thận mạn, tổn thương não – mạch máu…
6. PHÒNG BỆNH
− Cẩn thận khi sử dụng một số thuốc dễ gây mẫn cảm, nhất là kháng sinh như procainamide, hydralazine, minocycline, diltiazem, penicillamine, INH, quinidine, methyldopa….
− Đề phòng các đợt nhiễm khuẩn.
Bs. Nguyễn Hồng Vân